Τι είναι τα ινομυώματα
Τα ινομυώματα ή λειομυώματα ειναι καλοηθείς όγκοι που αναπτύσσονται στο τοίχωμα της μήτρας. Πρόκειται για ωοειδείς μάζες, που διαχωρίζονται σαφώς απο τον ιστό της μήτρας. Η συχνότητα τους αγγίζει το 60-70% των γυναικών αναπαραγωγικής ηλικίας.
Το μέγεθος τους ποικίλλει απο 1 εκ. (πυρήνας ινομυώματος) μέχρι 15-20 εκ., ενώ το βάρος τους κυμαίνεται από μερικά γραμμάρια έως κιλά, ιδιαίτερα σε περιπτώσεις πολλαπλών ινομυωμάτων. Ινομυώματα μεγάλα σε μέγεθος ορισμένες φορές μπορούν να ψηλαφηθούν από την ίδια την ασθενή μέσω του κοιλιακού τοιχώματος. Η πιθανότητα κακοήθειας των ινομυωμάτων είναι σπάνια (0,1 – 0,5%).
Κλινική εικόνα
Τα ινομυώματα στο 80% περίπου των περιπτώσεων είναι ασυμπτωματικά και ανακαλύπτονται τυχαία κατά τη γυναικολογική εξέταση. Η βαρύτητα και η συχνότητα των συμπτωμάτων εξαρτάται απο τη θέση και το μέγεθος των ινομυωμάτων.
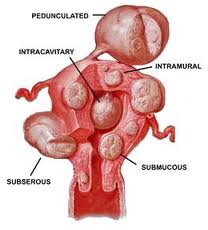
Διακρίνονται 6 κατηγορίες ινομυωμάτων ανάλογα με την εντόπιση τους στο τοίχωμα της μήτρας (από την εξωτερική επιφάνεια πρός την κοιλότητα της μήτρας):
- Υποορογόνια: Βρίσκονται ακριβώς κάτω από το έξω τοίχωμα της μήτρας (στον ορογόνο χιτώνα) ή αναπτύσσονται με κατεύθυνση προς την κοιλιά. Πολύ μεγάλα ινομυώματα μπορεί να προκαλέσουν συχνοουρία ή δυσκοιλιότητα.
- Ενδοτοιχωματικά: Αναπτύσσονται στο μυικό τοίχωμα της μήτρας (στο μυικό χιτώνα), αυξάνοντας το μέγεθος ολόκληρης της μήτρας. Προκαλούν αίσθημα πόνου και πίεσης στην περιοχή. Επίσης, σε υπέρμετρη ανάπτυξή τους μπορεί να προκαλέσουν αυξημένη ροή αίματος κατά την έμμηνο ρύση.
- Υποβλεννογόνια: Αναπτύσσονται κάτω από το έσω τοίχωμα της μήτρας (στο βλεννογόνο χιτώνα), εντός του ενδομητρίου. Προκαλούν τα περισσότερα και σοβαρότερα προβλήματα όπως αιμορραγία, υπογονιμότητα και διαταραχές κατά την κύηση.
- Μισχωτά: συνδέονται με τη μήτρα με ένα λεπτό μίσχο.
- Ενδοσυνδεσμικά: Εντοπίζονται στους συνδέσμους της μήτρας.
- Παρασιτικά: Αναπτύσσονται μακριά από τη μήτρα, μέσα στην κοιλιακή χώρα και συνήθως αποτελούν υπολείμματα ιστού μετά από προηγηθείσα αφαίρεση ινομυώματος.
Στην πλειοψηφία τους τα ινομυώματα αναπτύσσονται αρχικά ενδοτοιχωματικά και ακολούθως επεκτείνονται είτε προς το εσωτερικό είτε προς το εξωτερικό της μήτρας.<
Μεταβολές που μπορεί να παρατηρηθούν στο εσωτερικό των ινομυωμάτων ή εκφυλιστικές αλλοιώσεις των ινομυωμάτων:
- Αιμορραγία
- Νέκρωση
- Ασβεστοποίηση (ή επασβέστωση)
- Κυστική αλλοίωση
Προδιαθεσικοί παράγοντες
- Κληρονομική προδιάθεση (μητέρα ή αδελφή με ινομυώματα)
- Αυξημένα επίπεδα οιστρογόνων (κύηση, λήψη αντισυλληπτικών δισκίων κ.α.)
- Παχυσαρκία
- Σύνδρομο πολυκυστικών ωοθηκών
- Διαβήτης
- Υπέρταση
Διάγνωση
- Υπερηχογράφημα: η πλειοψηφία των ινομυωμάτων απεικονίζεται στο υπερηχογράφημα. Ωστόσο, ορισμένες φορές απαιτούνται περαιτέρω εξετάσεις ώστε να προσδιοριστεί η ακριβής θέση του ινομυώματος.
- Υγρο- υπερηχογράφημα
- Υστεροσκόπηση
- Μαγνητική τομογραφία
Θεραπεία
Η επιλογή της θεραπείας εξαρτάται από την ηλικία της γυναίκας (αν έχει τεκνοποιήσει ή όχι). Επίσης, εξαρτάται από το μέγεθος των ινομυωμάτων, τη θέση τους και τα συμπτώματα που προκαλούν. Συνήθως, για ινομυώματα που προκαλούν λίγα ή και καθόλου συμπτώματα επιλέγεται η τακτική παρακολούθηση με υπερηχογραφικό έλεγχο ανά εξάμηνο. Η χειρουργική αντιμετώπιση είναι απαραίτητη όταν τα ινομυώματα προκαλούν προβλήματα σε άλλα όργανα (λόγω πίεσης), αιμορραγία, αναιμία ή υπογονιμότητα.
Φαρμακευτική
Μη στεροειδή αντιφλεγμονώδη φάρμακα (ΜΣΑΦ): ελαττώνουν τον πόνο κατά την έμμηνο ρύση.
Αντισυλληπτικά δισκία: μειώνουν την ένταση και τον αριθμό των αιμορραγικών επεισοδίων.
Danazol: συρρικνώνει τα ινομυώματα και μειώνει τα συμπτώματα. Ανταγωνίζεται τη δράση των οιστρογόνων.
GnRH: ελαττώνει τα επίπεδα των οιστρογόνων. Συχνά χορηγείται πριν τη χειρουργική επέμβαση με στόχο να μειώσει το μέγεθος τους (σμίκρυνση των ινομυωμάτων), ώστε στη συνέχεια να διευκολυνθεί η εκτομή τους. Η διάρκεια χορήγησης δεν πρέπει να υπερβαίνει τους 6 μήνες. Η θεραπεία με GnRH πρέπει να ακολουθείται από χειρουργική επέμβαση διαφορετικά τα ινομυώματα αυξάνουν εκ νέου σε μέγεθος.
Αναστολείς αρωματάσης: ελαττώνουν τα επίπεδα των οιστρογόνων.
Ενδομήτρια σπειράματα προγεστερόνης (Mirena): είναι ευεργετικά στην αντιμετώπιση της μηνορραγίας, και μικρές μελέτες υποστηρίζουν και την αποτελεσματικότητά τους στην αντιμετώπιση μεγάλης αιμορραγίας σε γυναίκες με ινομυώματα. Ωστόσο στις περιπτώσεις αυτές, υπάρχει πιθανότητα αποβολής του σπειράματος.
SPRMs
Αρτηριακός εμβολιασμός της μήτρας
Πρόκειται για ακτινολογική επεμβατική μέθοδο, κατά την οποία ο ακτινολόγος παρακεντεί και τις δύο μητριαίες αρτηρίες με σκοπό να μειωθεί η ροή αίματος προς τα ινομυώματα. Με αυτόν τον τρόπο τα ινομυώματα μειώνονται σε μέγεθος και βελτιώνονται τα συμπτώματα που προκαλούν, όπως οι αιμορραγίες κτλ.
Αρτηριακή απολίνωση της μήτρας
Με τη συγκεκριμένη μέθοδο αποφράσσονται πλήρως οι αρτηρίες της μήτρας με αποτέλεσμα να μην τροφοδοτούνται τα ινομυώματα με αίμα και να διακόπτεται η αναπτυξής τους. Διενεργείται λαπαροσκοπικά και έχει λιγότερες ανεπιθύμητες ενέργειες απο τον αρτηριακό εμβολιασμό. Μειώνει όμως τη γονιμότητα κατά 60% περίπου.
Καυτηρίαση με ραδιοσυχνότητες
Χορηγείται με ηλεκτρική ενέργεια υψηλής ραδιοσυχνότητας που προκαλεί τη νέκρωση των κυττάρων της περιοχής (συμπεριλαμβανομένων και των κυττάρων του ινομυώματος).
Ινομυωματεκτομή
Λαπαροσκοπική αφαίρεση ενός ή περισσότερων ινομυωμάτων. Διενεργείται σε γυναίκες που βρίσκονται σε αναπαραγωγική ηλικία και θέλουν να τεκνοποιήσουν ή σε γυναίκες που δεν επιθυμούν να αφαιρέσουν τη μήτρα τους. Διακρίνονται δύο τεχνικές:
- Υστεροσκοπική τεχνική: Το ινομύωμα αφαιρείται υστεροσκοπικά. Αφορά ινομυώματα που προβάλλουν στην κοιλότητα της μήτρας περισσότερο από >50% του μεγέθους τους και δεν ξεπερνούν τα 1,5-2εκ. Η υστεροσκόπηση είναι μία εξειδικευμένη μέθοδος και δεν μπορεί να αντικατασταθεί από την απόξεση της μήτρας, καθώς με αυτήν δεν αφαιρείται κανένα είδος ινομυώματος.
- Λαπαροσκοπική τεχνική: αποτελεί τον ακρογωνιαίο λίθο της αντιμετώπισης των ινομυωμάτων. Πραγματοποιείται διάνοιξη του τοιχώματος της μήτρας, αφαίρεση του ινομυώματος και συρραφή της μήτρας. Με την τεχνική αυτή διατηρείται ακέραια η γονιμότητα και η ικανότητα τεκνοποίησης. Οι ασθενείς, στην πλειοψηφία των περιπτώσεων, επιστρέφουν σπίτι αυθημερόν.
Γιατί λαπαροσκόπηση και όχι ανοιχτό χειρουργείο;
Πλεονεκτήματα λαπαροσκόπησης:
- Ελαχιστοποίηση απώλειας αίματος
- Σημαντική μείωση μετεγχειρητικού πόνου
- Ταχύτερη ανάρρωση
- Άριστο αισθητικό αποτέλεσμα
- Χαμηλότερο κόστος νοσηλείας
- Μικρότερη διάρκεια νοσηλείας, ταχύτερη επάνοδο στην εργασία
- Μείωση της πιθανότητας δημιουργίας μετεγχειρητικών συμφύσεων
- Διατήρηση γονιμότητας σε άτοκες γυναίκες
- Έλλειψη μετεγχειρητικών επιπλοκών που σχετίζονται με το χειρουργικό τραύμα
- Λιγότερες αναπνευστικές και καρδιαγγειακές επιπλοκές
- Δυνατότητα 3D απεικόνισης (τρισδιάστατη οπτική εικόνα), μεγέθυνση εικόνας 15-20 φορές και καλύτερος φωτισμός με αποτέλεσμα την ευκρινέστερη εικόνα
Η ασθενής οδηγείται στη χειρουργική αντιμετώπιση μετά από αποτυχία όλων των συντηρητικών μεθόδων.
Εξάχνωση ενδομητρίου
Χρησιμοποιείται σε μη ενδοτοιχωματικά ινομυώματα μικρού μεγέθους.
Εστιασμένοι υπέρηχοι καθοδηγούμενοι από μαγνητική τομογραφία
Μη διεισδυτική επέμβαση που υπό την καθοδήγηση μαγνητικού τομογράφου χρησιμοποιεί υψίσυχνα εστιασμένα υπερηχοκύματα με στόχο την καταστροφή ιστών.
Ινομυώματα και κύηση
Ενώ πολλά από τα ινομυώματα στις υπογόνιμες γυναίκες δε χρειάζονται θεραπεία, γιατί δεν επηρεάζουν τη γονιμότητα ή την εγκυμοσύνη, ωστόσο είναι μερικά που πρέπει να αφαιρούνται λόγω θέσης και όγκου. Αν γίνει μια περιττή επέμβαση, η γυναίκα κινδυνεύει να αναπτύξει συμφύσεις και να δημιουργηθεί πρόβλημα στις σάλπιγγες. Επίσης, θα χρειαστεί καισαρική τομή στον τοκετό. Χρειάζεται λοιπόν μεγάλη κλινική εμπειρία και σωστή κλινική κρίση από τη μεριά του ιατρού. Η απόφαση για χειρουργείο εξαρτάται και από άλλους παράγοντες: την ηλικία της γυναίκας, το ιστορικό της (και το ιστορικό αποβολών), τα συμπτώματα (π.χ. πόνος) κλπ.
Τα ινομυώματα αφαιρούνται πριν από την κύηση όταν:
- Λόγω μεγέθους, παραμορφώνουν την ενδομήτρια κοιλότητα.
- Προβάλλουν μέσα στην κοιλότητα του ενδομητρίου.
- Αν η γυναίκα είχε προηγούμενες αποβολές.
- Αποτυχημένες προσπάθειες με εξωσωματική γονιμοποίηση.
- Αν είναι πάνω από 3-5 και διαταράσσουν την αρχιτεκτονική του μυομητρίου, δηλαδή του τοιχώματος της μήτρας.
Η γυναίκα μπορεί να μείνει έγκυος 6 μήνες μετά από τη λαπαροσκοπική αφαίρεση ινομυώματος. Η έκβαση της κύησης όταν υπάρχει ινομύωμα – ινομυώματα συνήθως είναι ομαλή. Αν γίνει η διάγνωση κατά τη διάρκεια της εγκυμοσύνης, η αντιμετώπιση είναι μόνο παρακολούθηση. Η αφαίρεσή τους αντενδείκνυται κατά τη διάρκεια καισαρικής τομής. Σπανίως, αν είναι μεγάλα, μπορεί να προκαλέσουν αιμορραγία κατά τη διάρκεια της κύησης ή μετά τον τοκετό. Οι παλίνδρομες κυήσεις του πρώτου τριμήνου δεν προκαλούνται από την ύπαρξη ινομυωμάτων.
Σάρκωμα
Τα σαρκώματα της μήτρας είναι σπάνια και συμβαίνουν σε 1,7 ανά 100.000 γυναίκες άνω των 20 ετών. Αντιπροσωπεύουν το 1,2-6% του συνόλου των κακοηθειών της μήτρας. Μέση ηλικία εμφάνισης: 44-57 έτη. Τα συμπτώματα περιλαμβάνουν κολπική αιμόρροια, άλγος, διόγκωση κοιλιακής χώρας και κολπική υπερέκκριση. Ταχέως αυξανόμενη μάζα σε γυναίκες μετά την εμμηνόπαυση συνιστά την ύπαρξη λειομυωσαρκώματος, παρά ινομυώματος. Οι όγκοι αυτοί είναι συνήθως πιο μαλακοί λόγω νέκρωσης των ιστών, κυστικής εκφύλισης και αιμορραγίας. Είναι δε δύσκολο να διαχωριστούν από το παρακείμενο υγιές μυομήτριο, λόγω της διεισδυτικής τους φύσης, πράγμα που δυσκολεύει την εκπυρήνισή τους.
Η προεγχειρητική διάγνωση των λειομυσαρκωμάτων της μήτρας είναι ασυνήθης. Ο υπέρηχος και η μαγνητική τομογραφία (MRI) είναι δύο μέθοδοι που έχουν την δυνατότητα διαφορικής διάγνωσης των σαρκωμάτων από τα καλοήθη ινομυώματα.
Η πιθανότητα κακοήθειας του ινομυώματος δεν αποτελεί ένδειξη για χειρουργική αφαίρεση ασυμπτωματικών ινομυωμάτων, δεδομένου ότι η επίπτωση της τυχαίας ανεύρεσης σαρκωμάτων (κακοήθεια) στα παρασκευάσματα της υστερεκτομίας ή ινομυωματεκτομίας είναι 1: 1000. Η μόνη ουσιαστική ένδειξη για τη διενέργεια υστερεκτομίας σε περιπτώσεις ασυμπτωματικών ινομυωμάτων, είναι όταν το αποτέλεσμα της ταχείας βιοψίας του ινομυώματος είναι θετικό για κακοήθεια (σάρκωμα μήτρας).
Η χειρουργική αντιμετώπιση που ενδείκνυται είναι η λαπαροσκοπικη υστερεκτομία με αμφοτερόπλευρη εξαρτηματεκτομία και μερική επιπλεκτομή. Αυτοί οι όγκοι έχουν τάση αιματογενούς διασποράς. Η επίπτωση της λεμφαδενικής μετάστασης κατά τον χρόνο της διάγνωσης είναι μικρότερη από 5%. Η λεμφαδενεκτομία δεν φαίνεται να επηρεάζει την επιβίωση. Σήμερα, με τις καλύτερες μεθόδους αντιμετώπισης, η επιβίωση είναι περίπου 50% στο στάδιο Ι.
Μέχρι και σήμερα υπάρχει η τάση οι γυναίκες που βρίσκονται στην περιεμμηνοπαυσιακή ή μετεμμηνοπαυσιακή περίοδο να υποβάλλονται για καλοήθεις παθήσεις σε ολική υστερεκτομή μετά των εξαρτημάτων, ώστε να αποτραπεί η πιθανότητα μελλοντικής εμφάνισης παθολογίας, όπως καρκίνου μήτρας, τραχήλου, ωοθηκών κ.α. Ωστόσο, καμία γυναίκα δεν πρέπει να υποβάλλεται σε υστερεκτομή για καλοήθεις παθήσεις (υπερπλασία ενδομητρίου, ινομυώματα κ.α), οι οποίες μπορούν να αντιμετωπιστούν το ίδιο αποτελεσματικά με λιγότερο επεμβατικές μεθόδους και συνεπώς με σπανιότερες και λιγότερο σοβαρές επιπλοκές. Ιατρικώς είναι ορθότερο να αντιμετωπίζεται η πάθηση (π.χ αφαίρεση ινομυώματος, αφαίρεση κύστης κ.α), παρά να αφαιρείται το όργανο που παρουσιάζει την πάθηση.
Ο Κος Ζαμπέτογλου συμμετείχε ενεργά στο παγκόσμιο συνέδριο λαπαροσκοπικής χειρουργικής στις Βρυξέλλες το 2014 και πρωτοτύπησε παρουσιάζοντας τη δυνατότητα αφαίρεσης ευμεγέθους οπίσθιου τραχηλικού ινομυώματος (11 cm), σε γυναίκα 43 ετών, δίχως την ανάγκη αφαίρεσης της μήτρας.
Σχετικό Βίντεο




